Die Idee, patienteneigene Immunzellen gegen Krebs einzusetzen, ist über hundert Jahre alt. Ende des 19. Jahrhunderts experimentierte der US-amerikanische Arzt William Coley mit Bakterien, um das Immunsystem zu aktivieren – ein früher Vorläufer der heutigen Immuntherapie. Obwohl einige Tumore schrumpften, galt die Methode als riskant und geriet in Vergessenheit. Stattdessen dominierten Chemotherapie und Strahlentherapie die Krebsbehandlung im 20. Jahrhundert.
Heute steht die Immuntherapie wieder im Fokus der Krebsforschung.
Unser Immunsystem eliminiert täglich infizierte oder defekte Zellen. Krebszellen entkommen diesem Schutz jedoch, indem sie sich tarnen, Immunsignale blockieren und eine feindliche Umgebung um Tumore schaffen, die Immunzellen behindert.
Seit Ende der 1990er Jahre helfen antikörperbasierte Medikamente dem Immunsystem, Krebszellen zu erkennen. Neuere Wirkstoffe hemmen die Tumorsignale, die das Immunsystem dämpfen.
2017 wurden CAR-T-Zell-Therapien zugelassen: Patientenimmunzellen (T-Zellen) werden entnommen, genetisch modifiziert, um Krebsmarker zu erkennen, vermehrt und reinjiziert. Sie leiten einen massiven Immunangriff ein.
Der heilige Gral: Der Krebsimpfstoff
Der Traum ist ein Krebsimpfstoff, der das Immunsystem trainiert, Krebszellen wie Viren zu bekämpfen – präventiv und rezidivschützend. Nach Jahrzehnten der Forschung zeigen klinische Studien erste Erfolge. Tumorfragmente (Antigene) werden präsentiert, ähnlich wie bei herkömmlichen Impfungen.
Die Herausforderung: Geeignete Antigene müssen tumorspezifisch sein (95 % scheiden aus, um gesunde Zellen zu schonen) und eine starke Immunreaktion auslösen, trotz der Ausweichtaktiken des Tumors.

Ein Durchbruch: Kombination mit Checkpoint-Inhibitoren, die Tumorsignale blockieren. Experten erwarten Zulassungen ab 2019.
„Unser Design von Krebsimpfstoffen hat sich revolutioniert“, erklärt Prof. Haval Shirwan, Immunologie-Experte an der University of Louisville. „Antigene allein reichen nicht – Checkpoint-Inhibitoren überwinden Krebsbarrieren.“
Der Nobelpreis 2018 für Physiologie/Medizin ging an James Allison und Tasuku Honjo für diese Inhibitoren.
„Nach Skepsis herrscht Euphorie“, sagt Prof. Christian Ottensmeier von der University of Southampton. Forscher „verpacken“ Antigene in Viren oder Tumorzellen, um sie immunogen zu machen.
Genetik und KI könnten personalisierte Therapien ermöglichen: Optimale Antigene und Booster pro Patient.
Auf Autoimmunerkrankungen abzielen
Immunwissen hilft auch bei Autoimmunerkrankungen, wo das Immunsystem gesunde Zellen angreift (z. B. Typ-1-Diabetes, rheumatoide Arthritis, Multiple Sklerose). Statt Symptome zu lindern oder das gesamte System zu schwächen, zielen Therapien auf Fehlsteuerung ab – ähnlich wie Desensibilisierung bei Allergien.
„Antigenspezifische Therapien könnten in fünf Jahren kommen und Risikopatienten vorbeugen“, prognostiziert Prof. David C. Wraith, Direktor des Instituts für Immunologie und Immuntherapie an der University of Birmingham.
Immuntherapie könnte Entzündungen (Arthritis, Schlaganfall, Darmkrankheiten) oder sogar Depressionen/Altersprozesse bekämpfen.
Herausforderung: Hohe Kosten personalisierter Therapien. Prof. Dan Davis (University of Manchester, Autor von The Beautiful Cure): „Komplexität bedroht erschwingliche Versorgung.“
Wie Krebsimpfstoffe wirken
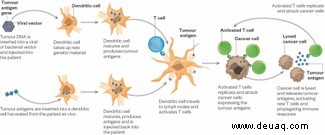
Krebsimpfstoffe trainieren das Immunsystem auf tumorspezifische Antigene. Dendritische Zellen „presentieren“ diese und aktivieren T-Zellen. Checkpoint-Inhibitoren verhindern Blockaden.
